Van behandelen naar preventie door digitale innovatie
Het e-healthprogramma MijnIBDcoach zorgt voor halvering van het aantal ziekenhuisopnames en bijna veertig procent minder controle afspraken. Patiënten die meedoen zijn therapietrouwer en ervaren een hogere kwaliteit van zorg1. Bovendien dalen de gemiddelde zorgkosten met 554 euro per patiënt per jaar2. Volgens dr. Marieke Pierik, maag-darm-leverarts van het Maastricht UMC+ bewijst dit dat e-health een waardevol hulpmiddel is om de zorg anders te organiseren.
Samenvatting HIP-webinar
Download hier een pdf van een boekje ‘Zorg op afstand: de nieuwe standaard?’ met een samenvatting van het HIP-webinar.

Deze resultaten werden in 2017 in het vooraanstaande medische tijdschrift The Lancet gepubliceerd1 na gerandomiseerd onderzoek onder ruim 900 appgebruikers. ’’Een app alleen kan natuurlijk nooit een doel op zich zijn’’, nuanceert ze. ’’Je wilt binnen de zorg een aantal dingen bereiken en daarbij heb je soms een e-health toepassing nodig’’, stelt Pierik tijdens haar verhaal aan collega-medisch specialisten, ziekenhuisapothekers, vertegenwoordigers van patiëntenorganisaties en andere deelnemers aan het webinar van het Healthcare Innovation Platform (HIP) over datagedreven gezondheidszorg.
Perceptiekloof gewenste uitkomsten
MijnIBDcoach is een aantal jaren geleden opgezet door een multidisciplinair team van artsen en IBD-verpleegkundigen van verschillende academische en perifere ziekenhuizen en patiëntenvereniging CCUVN. IBD is de Engelse verzamelnaam voor de chronische darmontstekingsaandoeningen Colitis Ulcerosa en de Ziekte van Crohn.
MijnIBDcoach geeft artsen en verpleegkundigen een beter beeld van hoe het écht met IBD-patiënten gaat. En dat is belangrijk, want er bestaat een duidelijke perceptiekloof tussen artsen en patiënten, vervolgt Pierik haar verhaal.
De gewenste uitkomsten zijn verschillend voor verschillende betrokkenen. ’’Voor een arts is het belangrijk dat de ontstekingswaarden van mensen met de ziekte van Crohn en Colitis Ulcerosa onder controle zijn. Anders krijg je complicaties op lange termijn. Maar een patiënt wil niet elke zes maanden een colonoscopie ondergaan, om te onderzoeken of zijn darmen er normaal uitzien. Die wil gewoon een normaal leven leiden.’’

Nieuwe definitie van gezondheid
Maar wat is gezondheidszorg nu eigenlijk, resumeert de MDL-arts. ’’Dat zijn alle inspanningen, van diagnose, preventie tot behandeling om iemands gezondheid te verbeteren of te behouden.’’ Vroeger ging gezondheid vooral over ‘compleet gezond’ zijn. Nu is de definitie gezondheid een brede combinatie van subjectief fysiek, mentaal en sociaal welzijn. De WHO is tot deze nieuwe definitie gekomen omdat het aantal mensen met een chronische ziekte enorm stijgt en steeds minder mensen honderd procent ‘gezond’ zijn. In Europa heeft bijna de helft van de mensen minstens één chronische aandoening.
Streven naar totale gezondheid heeft geen zin, wel kun je streven naar een zo goed mogelijk subjectief welbevinden op fysiek, mentaal en sociaal vlak. Bovendien worden chronische aandoeningen vaak veroorzaakt of sterk beïnvloed door leefstijlfactoren zoals roken, drinken, zwaar overgewicht, te weinig bewegen en psychische co-morbiditeit. ’’Dat betekent dat je deze factoren ook moet meten”, benadrukt de MDL-arts.
In Europa heeft bijna de helft van de mensen minstens één chronische aandoening.
Centraal in de zorg zou de patiënt moeten staan met zijn voorkeuren en wensen. Rond die patiënt staat het interdisciplinaire zorgteam met de artsen, verpleegkundigen en de diëtiste. ’’Wat we vaak vergeten is dat in de tweede cirkel ook het sociale netwerk van de patiënt staat. In de derde cirkel staan de zorginstelling en het regionaal zorgnetwerk waar die is ingebed. En de grootste cirkel is de politieke en economische zorgomgeving met vergoeding en regelgeving.’’

Dashboard
De kwaliteit van zorg is de mate waarin geleverde zorg de gewenste uitkomsten verbetert. De gewenste uitkomsten van zorg zijn verschillend voor verschillende betrokkenen. Marieke Pierik stelt dat voor de patiënt, de patiëntgerapporteerde uitkomstmaten (hoe zij het effect van de behandeling zelf ervaren) belangrijk zijn en dat een arts vooral kijkt naar de klassieke uitkomsten (de ontstekingswaarden). Terwijl de ‘maatschappij’ kijkt naar de balans tussen de zorgkosten en de opbrengsten: hoeveel kost een behandeling en wat levert het op als een patiënt in de maatschappij kan blijven participeren. ’’Daarnaast moeten we alle psychosociale en leefstijlfactoren meten die een ziekte beïnvloeden.’’
Binnen het MUMC+ is een dashboard ontwikkeld waarin al deze data met elkaar in verband kunnen worden gebracht. ’’Ons streven is om al zoveel mogelijk informatie te hebben over een patiënt voordat deze bij het ziekenhuis komt. Zo kunnen we hem of haar zo snel mogelijk naar het juiste zorgpad verwijzen.’’
Daarom worden bij elk polibezoek van een patiënt direct alle klassieke uitkomsten in het ziekenhuisinformatiesysteem ingevoerd. ’’Tegelijkertijd hebben we een e-health toepassing gemaakt om direct primair in het zorgproces de patiëntgerapporteerde uitkomsten en psychosociale en leefstijlfactoren te kunnen vastleggen’’, vertelt Marieke Pierik over MijnIBDcoach.
’’In MijnIBDcoach vragen we patiënten vragenlijsten in te vullen. Bij rode vlaggen (alerts bij bepaalde antwoorden) krijgen verpleegkundigen een signaal en kan een arts worden ingeschakeld. Ook zitten er veel e-learningmodules in MijnIBDcoach over thema’s, zoals IBD en zwangerschap en stoppen met roken. Dit doen we om patiënten meer kennis, vaardigheden en zelfmanagement op het gebied van hun eigen ziekte te bieden. ’’En ze kunnen via een beveiligde omgeving berichten sturen naar hun behandelaar.’’
Terugkoppelen aan de patiënt
Ze vervolgt: ’’Wat we ook doen met patiëntgerapporteerde uitkomsten en psychosociale en leefstijluitkomsten, is dat we die direct terugkoppelen aan de patiënt. Zodat we die ook veel vaker in de spreekkamer bespreken. Dit draagt bij aan shared decision making.’’
Tegelijkertijd wordt alle data die uiteindelijk in het centrale dashboard terechtkomt, vertaald en gecodeerd in de taal van bijvoorbeeld zorginformatiebouwstenen, vertelt Marieke Pierik. ’’Zodat we ze kunnen gebruiken om onze stratificatie nog veel beter te maken. En om per zorgpad te kijken of de uitkomsten die we belangrijk vinden en de kosten wel in balans zijn.’’
Het streven is om alle patiëntendata die deze digitale innovatie oplevert, steeds beter te analyseren en aan elkaar te verbinden.
Het streven is om op die manier alle patiëntendata die deze digitale innovatie oplevert, steeds beter te analyseren en aan elkaar te verbinden, vervolgt ze haar verhaal. Zodat je allerlei mogelijke vragen kunt beantwoorden en kunt zien of betere behandeluitkomsten zorgen voor lagere zorgkosten en of dat je patiënten misschien overbehandelt. ’’Gaat het slecht met patiënten, dan moet je natuurlijk je zorg verbeteren. Maar gaat het heel goed en is de geboden zorg duur, kun je ook dingen in het zorgpad aanpassen.’’
Marieke Pierik en haar collega’s hopen dat deze manier van slimme registratie en het veelvuldig hergebruik van uitkomsten en risicofactoren door digitale innovaties er toe kan bijdragen dat binnen de IBD-zorg meer de verschuiving van behandeling naar preventie kan worden gemaakt.
’’Wat nog mooier is dat uit nieuw onderzoek3,4 blijkt dat psychosociale en leefstijlfactoren helpen voorspellen welke patiënten de komende drie maanden opvlammingen krijgen,’’ aldus Pierik. ’’We gaan kijken of je in plaats van het meten van ziekteactiviteit opvlamming puur op basis van zulke data kunt voorspellen. En of je daardoor tegelijkertijd meer aan preventie kunt doen en aandacht kunt creëren voor psychosociale en leefstijlfactoren.’’
Implementatie en opschaling
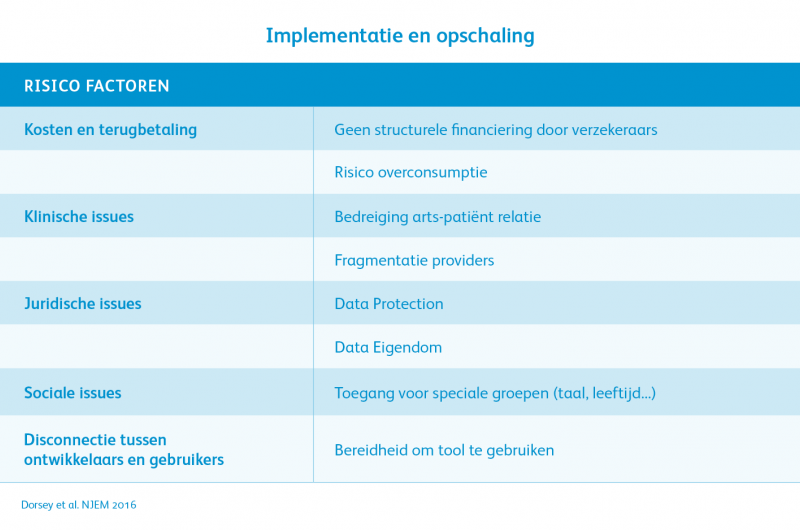
Programma’s zoals MijnIBDcoach vergen wel de nodige inzet van ziekenhuizen en patiënten om succesvol te kunnen worden geïmplementeerd en opgeschaald. Zo is er nog geen structurele financiering door verzekeraars en is er risico op overconsumptie oftewel dubbele zorg als je het zorgpad niet hierop aanpast. Er kan sprake zijn dat de arts bang is dat de relatie met de patiënt wordt aangetast. Er kunnen juridische aspecten meespelen of sociale issues zoals mindergeletterdheid.
Als je patiënten zover wil krijgen dat ze meedoen aan zorgprogramma’s op afstand, moet je een Engagement Capacity Framework opbouwen. Ofwel een structuur waarbij je zorgt voor een dynamische interactie met de zorgomgeving. Ook moet je een patiënt kennis en vaardigheden bieden, waardoor hij er vertrouwen in krijgt dat hij succesvol kan meedoen aan een programma.
Zorgpaden ontwikkelen op basis van psychosociale en leefstijlfactoren
Marieke Pierik is trots op het succes van MijnIBDcoach. Het wordt inmiddels in veertien ziekenhuizen gebruikt. ’’Binnen het SMART-IBD netwerk proberen we van elkaar te leren en zorgpaden te ontwikkelen op basis van psychosociale en leefstijlfactoren en deze te implementeren en te delen om daar gedegen bewijs voor te vinden. Op die manier denken we de transitie te kunnen maken van preventie van progressie van de ziekte door monitoren van inflammatie naar meten van gezondheid vanuit het perspectief van de patiënt.’’